Гломерулонефрит – это понятие, обозначающее группу иммунных заболеваний почек, которые характеризуются первичным поражением клубочков. Недугу присуща тенденция прогрессирования. При отсутствии правильного лечения симптомы гломерулонефрита приводят к нефросклерозу, провоцируют развитие синдрома хронической почечной недостаточности.
Общая информация о заболевании
О гломерулонефрите человечеству известно очень давно. Впервые это заболевание было описано в 1827 году. Эту работу провел английский врач Р. Брайт. В начале следующего столетия появилась классификация гломерулонефритов по течению заболеваний. Однако это не означало, что недуг тщательно изучается специалистами. Активный этап исследования и составления клинических рекомендаций по гломерулонефриту начался в 1951 году с момента разработки техники биопсии почек.
Причина возникновения симптомов кроется в попадании вредных микроорганизмов в организм. Недуг вызывают стрептококки, стафилококки, энтерококки, диплококки и т. д. Гломерулонефрит развивается после перенесенных стрептококковых инфекций (ангины, скарлатины, фарингита, бронхита, пневмонии и т. д.)
Почему же заболевание называется гломерулонефритом (по МКБ-10 – N00, N01, N03, N18)? Термин происходит от слова «гломерула». Оно позаимствовано из греческого языка. Переводится это слово как «клубочек». Так именуется главная часть почечной ткани. Чтобы объяснить, что представляет собой клубочек, начнем с нефрона. Это структурная единица почки. В нефроне есть скопление мелких кровеносных сосудов. Все они переплетены между собой и по внешнему виду напоминают клубочек. Именно эта структура и поражается, вызывая симптомы гломерулонефрита.
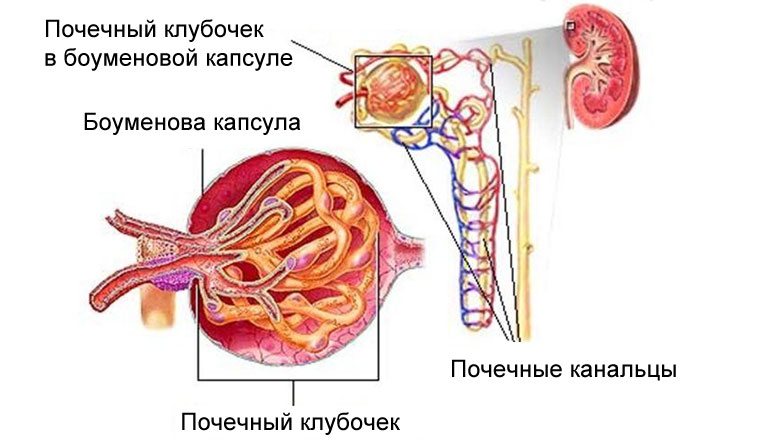
Разновидности гломерулонефрита
Существует несколько классификаций заболевания. В соответствии с нозологическим принципом, выделяют первичный и вторичный гломерулонефриты. При первом варианте неизвестна причина патологического состояния, а при втором – недуг развивается из-за системных заболеваний, болезней печени, применения некоторых лекарств.
С учетом протекания заболевания гломерулонефрит подразделяют:
- На острую форму. При правильном и своевременном лечении гломерулонефрита наступает выздоровление.
- На подострую форму. Для нее характерно бурное, часто злокачественное течение. При таком гломерулонефрите возможно развитие острой почечной недостаточности.
- На хроническую форму. Этой разновидности заболевания свойственно прогрессирующее течение с исходом в хроническую почечную недостаточность.
Острые гломерулонефриты в свою очередь подразделяются на постстрептококковые и постинфекционные (классификация по этиологии), а также на эпидемические и спорадические (классификация по эпидемиологии). У хронического гломерулонефрита форм тоже несколько:
- латентная – изменения выявляются только в моче больного человека;
- гематурическая – наличие отеков и артериальной гипертензии;
- гипертоническая – наблюдаются изменения в моче, артериальная гипертензия;
- нефротическая – обнаруживается нефротический синдром, артериальной гипертензии нет;
- смешанная – при этой форме нефротический синдром может сочетаться с артериальной гипертензией, гематурией, азотемией.

Симптомы и протекание острого гломерулонефрита
Острая форма заболевания у многих людей начинается с простой ангины. Сперва болит горло, повышается температура. Неприятные симптомы мучают несколько дней. Затем наступает выздоровление. Кажется, что болезнь отступила, но тут на смену ангине приходит острый гломерулонефрит (примерно через 1–2 недели). Он дает о себе знать высокой температурой, ухудшением самочувствия. Уменьшается количество выделяемой мочи, а также она обретает красноватый оттенок. Быстро появляются отеки. Также повышается давление, начинают мучить головные боли.
Отеки – одни из важных симптомов гломерулонефрита. Красный оттенок мочи может и не наблюдаться, но вот отеки возникают в 70–90% случаев. Очень часто они появляются на лице. Они свидетельствуют о том, что почки не справляются с функцией выделения мочи. Очень сильно отеки заметны по утрам. К вечеру они обычно уменьшаются. Важно отметить, что не всегда отеки видны. Иногда жидкость скапливается в плевральной, брюшной полостях, полости перикарда. Из-за таких скрытых отеков значительно увеличивается масса тела.
Специалисты рекомендуют людям после ангины и прочих заболеваний сдавать мочу на исследование. У взрослых картина гломерулонефрита бывает не слишком яркой. На заболевание иногда указывают не симптомы, а изменения в анализах. В основном у детей и подростков острая форма гломерулонефрита протекает с бурным началом.

Особенности хронического гломерулонефрита
Хроническая разновидность заболевания подразделяется на несколько форм, о которых говорилось выше. Для каждой из них характерны определенные симптомы гломерулонефрита. Например, латентной форме присущ слабовыраженный мочевой синдром. Человек может не догадываться о наличии недуга. В итоге заболевание будет долго прогрессировать – может 10, а может и 20 лет. В конце оно приведет к развитию уремии. Из-за нарушения работы почек организм будет отравляться продуктами белкового обмена.
А вот для примера гипертоническая форма. В большинстве случаев она развивается из латентной формы острого гломерулонефрита. Наиболее ярким признаком заболевания в течение долгого времени выступает выраженная гипертония. В течение суток давление сильно меняется, но высоких значений оно все же не достигает. Из-за негативных для организма изменений развивается гипертрофия левого желудочка.
Для всех форм хронического заболевания характерны периодические рецидивы и ремиссии. Обострения гломерулонефрита чаще всего регистрируются осенью и весной и после попадания в организм вредных микроорганизмов, провоцирующих ангину и прочие болезни. При любой форме хронического гломерулонефрита требуется лечение. Наступление ремиссии не означает, что произошло чудо, и наступило выздоровление. При заболевании необходима помощь специалиста. При отсутствии лечения гломерулонефрит переходит в завершающую стадию – вторично-сморщенную почку.
Диагностика заболевания
Диагностика начинается с опроса больного и выяснения жалоб. Подозрение врача на гломерулонефрит возникает тогда, когда пациент начинает жаловаться на головную боль, потемнение мочи, наличие отеков. Некоторые люди говорят о наличии тошноты, рвоты. Врачом, предположившим гломерулонефрит, история болезни обязательно оценивается в медицинской карте. В документе могут быть указания на перенесенную инфекцию за несколько дней или недель до обострения.
После опроса проводится физикальное обследование. Оно позволяет обнаружить признаки гломерулонефрита – отеки на лице, ногах, повышение артериального давления и т. д. Еще выполняются лабораторно-инструментальные исследования:
- общий анализ крови;
- биохимическое исследование крови;
- анализ мочи.
Главная диагностическая мера при подозрении на гломерулонефрит – это биопсия почки. У этой процедуры показанием к проведению служит необходимость уточнения морфологической формы заболевания и проведения дифференциальной диагностики. Дополнительно может назначаться УЗИ. Благодаря этому диагностическому исследованию врачи исключают очаговые заболевания почек, обструкцию мочевых путей.

Особенности питания
При гломерулонефрите, как и при других заболеваниях почек, диета выступает одним из важнейших терапевтических средств. Острая форма этого недуга вызывает необходимость сокращения объема употребляемой жидкости (до 600–800 мл в сутки). В первые дни придерживаются фруктово-сахарной диеты. При гломерулонефрите в последующем кушают молочно-растительную пищу. Разрешается употреблять блюда из картофеля, овощей, круп, макаронных изделий без добавления соли. Рекомендуемые способы приготовления еды – отваривание, тушение, приготовление пюре.
При хроническом гломерулонефрите придерживаются щадящего режима. В первую очередь ограничивают добавление соли в пищу. Допустимая суточная доза этого ингредиента – от 2 до 4 г. Специалисты также рекомендуют при хроническом гломерулонефрите периодически на некоторое время полностью исключать соль из своего рациона – где то на 1–1,5 месяца. Следование такому совету позволяет избежать обострений.
При хроническом гломерулонефрите больные строго следят за водным балансом. Объем употребляемой жидкости за 24 часа должен равняться объему выделенной мочи и немного превышать этот показатель где-то на 300–500 мл. При появлении отеков переходят на разгрузочные дни. Они результативны, если проводятся пару раз в неделю. В такие моменты придерживаются яблочной или картофельно-яблочной диеты.

Примерное меню на день
Каким же может быть питание при рассматриваемом заболевании? Соблюдая диету при гломерулонефрите, люди на завтрак варят крупу на молоке, готовят макароны, яйца. Из напитков разрешено употреблять кофе с молоком, чай с сахаром, чай с молоком. Особое внимание стоит обратить на яйца. Их при гломерулонефрите не жарят. Способы их приготовления – всмятку (приготовление в течение 3 минут) и в мешочек. При последнем варианте яйца просто разбивают в кипящую подсоленную воду и варят под крышкой 2 минуты. При желании приготовить яичницу нужно просто разбить яйца в емкость и поставить ее в посуду с кипящей водой. Через некоторое время масса свернется и превратится в яичницу.
Во время обеда в качестве первого блюда подают на стол молочные, овощные, крупяные, картофельные супы (вегетарианские варианты). Вторым блюдом может быть тушеный картофель, овощные пюре, запеканки из круп, голубцы. На десерт употребляют фрукты, а из напитков пьют компоты, соки, кисели. Полдник при гломерулонефрите – это небольшой перекус. Утолить голод можно фруктом, соком, молоком, кефиром, печеными яблоками. Для ужина отваривают картофель, делают запеканки, пекут блины, булочки, ватрушки.
Лечение заболевания
Терапия назначается врачом после сдачи анализов при гломерулонефрите и выявления формы заболевания. При остром течении больного человека направляют в стационар, назначают постельный режим, специальную диету. В больнице лечение иногда занимает довольно продолжительный срок. При легкой форме людям приходится лежать от 2 до 4 недель, а при более тяжелых – в течение нескольких месяцев.
В лечении врачи иногда используют этиологический подход, т. е. назначают такие препараты, которые должны ликвидировать причину возникновения заболевания:
- при нефрите, связанном с подострым инфекционным эндокардитом, и при постстрептококковом нефрите назначаются антибиотики;
- при вирус-ассоциированном гломерулонефрите показаны противовирусные препараты и т. д.
Однако далеко не во всех случаях может применяться этиологический подход. Чаще всего приходится начинать терапию с патогенетического лечения, направленного на определенные процессы патогенеза (на воспаление, иммунные процессы). Одна из групп препаратов, относящихся к патогенетическому лечению, – это глюкокортикоиды. Они обладают противовоспалительным и иммунодепрессивным действием.
Прогноз при гломерулонефрите
Исход заболевания зависит от нескольких факторов – от морфологического варианта гломерулонефрита, частоты обострений, развития хронической почечной недостаточности. При острой форме прогноз является благоприятным. Однако стоит помнить, что только при лечении наступает выздоровление. Неправильная, несвоевременная или вовсе отсутствующая терапия повышает вероятность прогрессирования недуга и перехода острого варианта в хронический.
С хроническим гломерулонефритом все обстоит намного сложнее. Прогноз зависит от видов этого заболевания. При латентной форме хронического гломерулонефрита прогноз благоприятен, при гипертонической – серьезен, а при смешанной – неблагоприятен.
Профилактические меры
Профилактика острого гломерулонефрита включает профилактику и раннее лечение острых инфекционных болезней, устранение очаговой инфекции. Специалисты рекомендуют людям закаливать организм, избегать длительных и резких переохлаждений организма, не трудиться на такой работе, которая связана с нахождением в холодных условиях, физическим напряжением. После излечения не стоит планировать беременность в течение 3 последующих лет. Желательно периодически проходить медицинские осмотры, сдавать мочу на анализ, следить за своим артериальным давлением.
Для профилактики гломерулонефрита, протекающего в хронической форме, установлены аналогичные профилактические меры. Нужно
- своевременно устранять очаги инфекции в организме;
- лечить кишечные инфекции;
- не допускать переохлаждения организма и воздействия влажного воздуха;
- находиться под диспансерным наблюдением;
- не отправляться в длительные командировки, не устраиваться на работу с ночными дежурствами, не воздействовать с вредными веществами;
- регулярно отправляться на санаторно-курортное лечение;
- правильно питаться;
- отказаться от вредных привычек.
В общем, следует вести здоровый образ жизни.

В заключение стоит отметить, что нужно внимательнее относиться к своему организму, ценить свое здоровье и жизнь. Лишь при таком подходе, а также при своевременном обращении к врачу и соблюдении его клинических рекомендаций гломерулонефрита можно избежать, как и любого другого заболевания.


 Декабрь 23rd, 2022
Декабрь 23rd, 2022  raven000
raven000  Опубликовано в рубрике
Опубликовано в рубрике